CONOCIENDO: SOBRE LOS ANALGÉSICOS OPIOIDES

SOBRE LOS ANALGÉSICOS OPIOIDES
SOBRE LA ADICCIÓN A LOS OPIOIDES DE PRESCRIPCIÓN
SOBRE LA SOBREDOSIS DE OPIOIDES DE PRESCRIPCIÓN
SOBRE LA HIPERALGESIA INDUCIDA POR OPIOIDES (HIO)
SOBRE EL SÍNDROME DE NEUROTOXICIDAD INDUCIDA POR OPIOIDES(NIO)
SOBRE LA IMPORTANCIA DE LA ATENCIÓN INTEGRAL EN EL DOLOR CRÓNICO
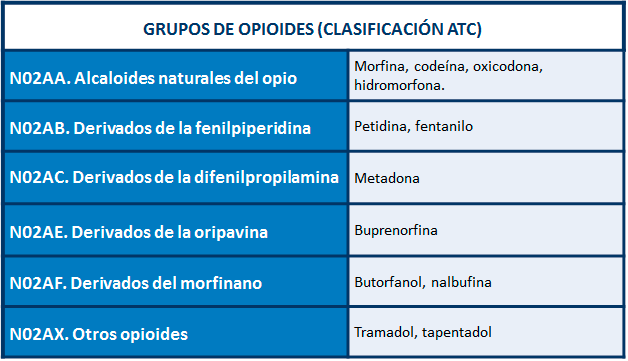
ANALGÉSICOS OPIOIDES.
1 - Generalidades:

La activación de dichos receptores por los analgésicos opioides provoca analgesia de elevada intensidad sobre el SNC:
• Reducen la intensidad de las señales de dolor que llegan al cerebro.
• Afectan a las áreas del cerebro que controlan las emociones, lo que disminuye los efectos del estímulo doloroso.
El representante principal de este grupo de fármacos es la morfina, el primer alcaloide natural del opio, que se obtiene del jugo extraído de la adormidera Papaver somniferum.
En un intento de reducir las propiedades más perjudiciales de la morfina, se han realizado diferentes modificaciones de su estructura que han dado lugar a numerosas familias de opioides.
¿OPIÁCEOS U OPIOIDES?
OPIÁCEO es toda sustancia que se extrae de la cápsula de la adormidera Papaver somníferum. Por extensión, también se denominan opiáceos a los productos químicos derivados de la morfina. Son opiáceos: morfina, codeína, tebaína, papaverina y noscapina.
OPIOIDE es un término amplio que se utiliza para designar aquellas sustancias endógenas o exógenas que se unen a los receptores opioides, provocando un efecto análogo a la morfina, y que poseen actividad intrínseca. Pueden ser:
• Opioides semisintéticos: Sintetizados a partir de los alcaloides naturales. Heroína, buprenorfina, oxicodona, hidromorfona.
• Opioides sintéticos: Se sintetizan químicamente en el laboratorio. Petidina, tramadol, metadona o fentanilo.
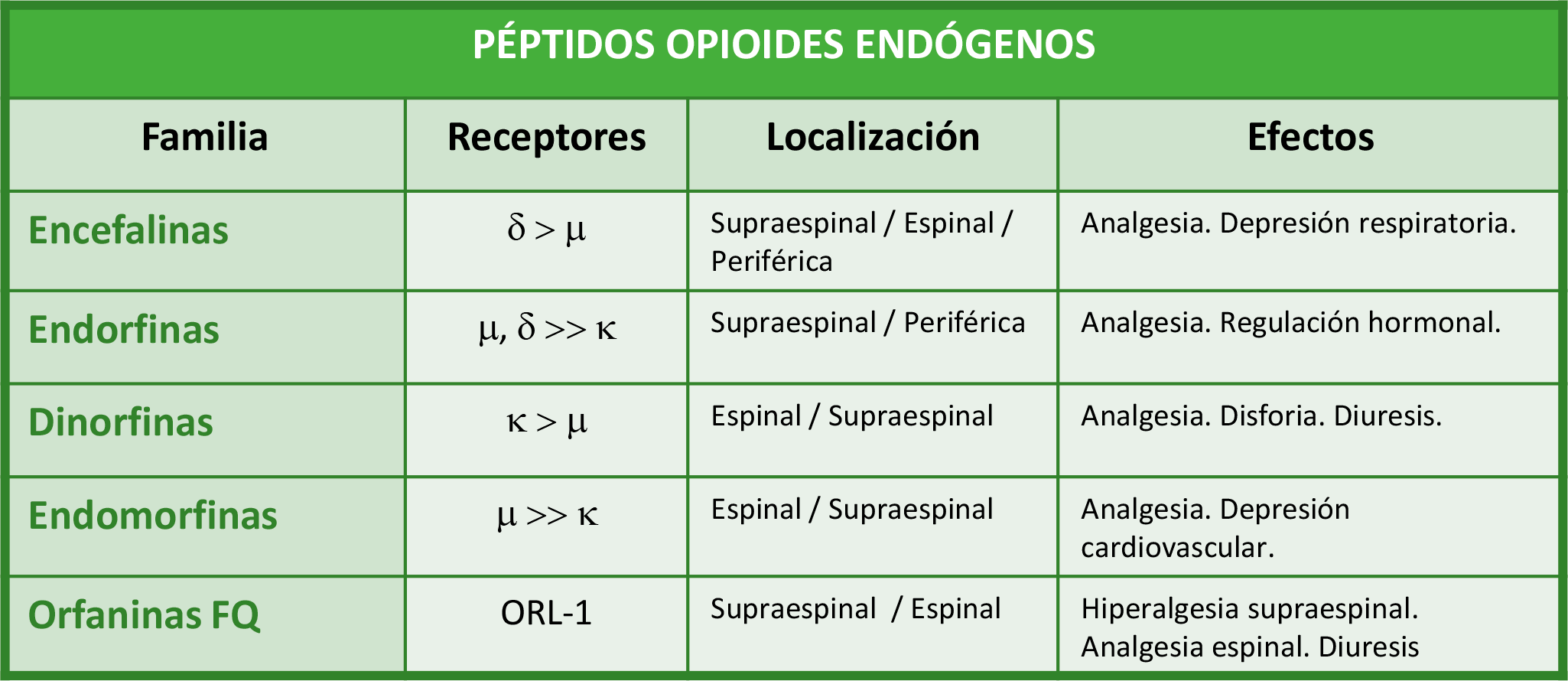
SISTEMA OPIOIDE ENDÓGENO
En 1973, tres grupos de trabajo independientes confirmaron la existencia de receptores específicos para los fármacos opioides.
En 1976, Hughes descubrió la presencia en el organismo de péptidos endógenos, capaces de activar los mismos receptores que los fármacos opioides, aunque de manera menos intensa.
El sistema opioide endógeno desempeña un papel fundamental en múltiples funciones fisiológicas del organismo (comer, hacer ejercicio, conducta sexual…). Cuando las personas realizan estas actividades cotidianas, se liberan opioides endógenos que producen un cierto efecto de recompensa cerebral, lo que aumenta la probabilidad de que dichas conductas tiendan a repetirse. Es el llamado efecto reforzador de la conducta, que puede llevar al condicionamiento adictivo.
Cuando se administran analgésicos opioides, su impacto es suprafisiológico y su consumo repetido induce cambios neuroadaptativos que implican fundamentalmente dos hechos:
• Respuesta de desensibilización y regulación descendente de los receptores opioides, asociada a fenómenos de hiperalgesia, hiperestesia y alodinia.
• Aparición de nuevas conexiones sinápticas en el sistema glutamatérgico NMDA, que se manifiesta con un menor control inhibitorio sobre las conductas compulsivas de búsqueda y consumo de opioides, y que dejan una huella persistente en la memoria motivacional de sus efectos reforzadores.
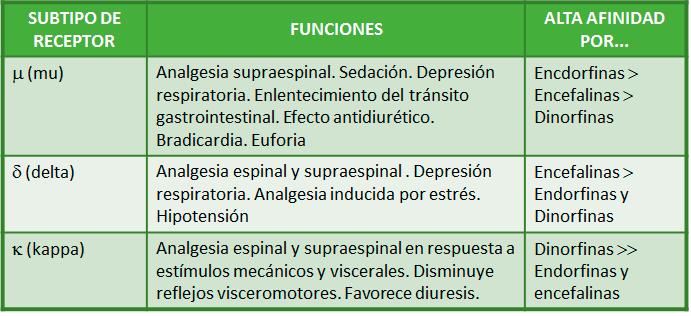
• La afinidad por los receptores es relativa; un opioide puede desplazar a otro del receptor.
• La analgesia es dosis-dependiente y la respuesta a los agonistas no tiene efecto techo. Sin embargo, la aparición de efectos indeseables es el factor que limita el incremento de dosis.
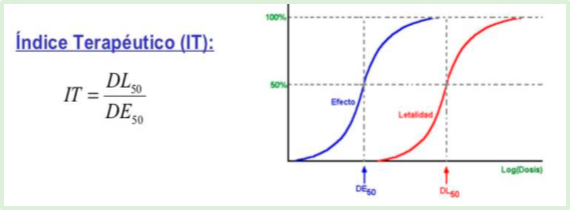
• Los analgésicos opioides poseen un índice terapéutico relativamente pequeño, por lo que para obtener un ligero incremento en la analgesia se puede producir con cierta facilidad depresión respiratoria.
• La afinidad por los receptores es relativa; un opioide puede desplazar a otro del receptor.
• La analgesia es dosis-dependiente y la respuesta a los agonistas no tiene efecto techo. Sin embargo, la aparición de efectos indeseables es el factor que limita el incremento de dosis.
• Los analgésicos opioides poseen un índice terapéutico relativamente pequeño, por lo que para obtener un ligero incremento en la analgesia se puede producir con cierta facilidad depresión respiratoria.
• La administración simultánea de otros depresores del SNC favorece la sedación, la depresión respiratoria, la hipotensión y la constipación.
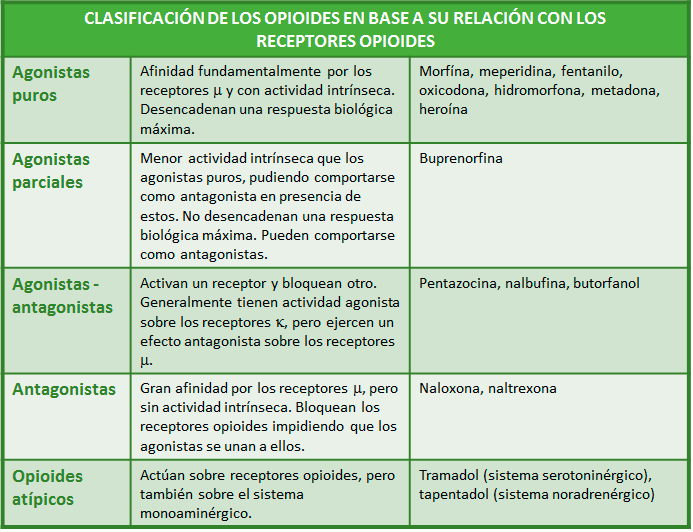
• Agonistas-antagonistas y agonistas parciales:
• "Efecto techo" para la analgesia
• Menos depresión respiratoria
• Menor riesgo de dependencia
• Pueden provocar un síndrome de abstinencia si se administran a pacientes que han recibido agonistas puros.
OPIOIDES Y SÍNDROME DE DISFUNCIÓN INTESTINAL
• Es uno de los mayores problemas encontrados con el uso de opioides.
• Muchas veces los pacientes abandonan el tratamiento por este motivo (prefieren el dolor, que mantener los desagradables síntomas de estreñimiento, distensión abdominal e intolerancia alimentaria).
• Fármacos con buen perfil (antagonismo digestivo de la acción opioide): Oxicodona + Naloxona.
• Fármacos dirigidos a antagonizar la acción opioide en el tubo digestivo: Metil-naltrexona (Relistor©); naloxegol (Moventig©).
OPIOIDES Y SISTEMA CARDIOVASCULAR
• La morfina ha demostrado que tiene efecto cardioprotector y puede producir el fenómeno de preacondicionamiento isquémico en pacientes coronarios.
• Sin embargo, el tratamiento crónico con opioides se ha asociado a mayor riesgo de eventos cardiovasculares, con mayores índices de IAM y de revascularización en pacientes en tratamiento con opioides frente a la población general.
OPIOIDES Y SISTEMA ENDOCRINO
• Hombres: Fatiga, depresión, anemia, disminución de la líbido, disfunción eréctil, osteopenia, trastornos dentales.
• MUJERES: Hipogonadismo hipogonadotrófico, disminución de la líbido, alteraciones menstruales, alteraciones de la ovulación, deficiencia androgénica (fatiga, depresión, anemia, osteopenia), trastornos dentales.
OPIOIDES Y SISTEMA INMUNE
• Morfina y fentanilo tienen efectos inmunosupresores intrínsecos, al actuar sobre el receptor de las células inmunes.
• Este efecto inmunosupresor es inhibido por la naloxona
OPIOIDES Y FACTORES GENÉTICOS
• Se han descrito polimorfismos genéticos relacionados con los opioides (sobre todo con la morfina) que se han relacionado con:
• Escasa respuesta al tratamiento analgésico.
• Diferentes percepciones del dolor.
• Protección frente a efectos secundarios de los opioides.
• Alta sensibilidad a la disfunción digestiva provocada por opioides.
• Sensibilidad al desarrollo de hiperalgesia inducida por opioides.
• PAlto riesgo de adicción.
OPIOIDES E HIPERALGESIA
• La hiperalgesia inducida por opioides (HIO) es una hipersensibilidad a los estímulos dolorosos, que parece ser mayor cuanto más rápida es la acción del opioide y menor su semivida sensible al contexto (fentanilos de liberación rápida y remifentanilo).
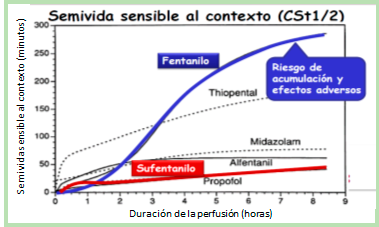
• En esta sensibilización producida por los opioides parecen estar implicados la modificación del receptor, la alteración de la regulación genética, la alteración de la facilitación descendente y la apoptosis celular de las neuronas del asta posterior.
• Parece ser que el receptor NMDA está implicado en este fenómeno.
• ESTRATEGIAS para disminuir el riesgo de HUO:
• Valorar el incremento de la dosis del opioide como diagnóstico diferencial).
• Usar antagonistas-NMDA (ketamina).
• Usar opioides antihiperalgésicos (buprenorfina, metadona).
• La buprenorfina – naloxona se muestra como una opción esperanzadora en la HIO.
• Los analgésicos opioides están contraindicados en embarazadas y en pacientes que presenten lesiones encefálicas, alteración de la función pulmonar, hepática o renal, enfermedad endocrina o íleo paralítico.
• También se desaconseja su uso en migrañas, síndrome de intestino irritable, fibromialgia, comorbilidad psiquiátrica grave, conducta suicida, trastorno por uso de alcohol o drogas, o uso inadecuado de otros fármacos.
• En España, como en el resto del mundo, en los últimos 20 años se ha producido un aumento sustancial de la prescripción de opioides, sobre todo en el tratamiento del dolor crónico no oncológico. En 2015, los opioides más prescritos en España fueron el tramadol en combinación (42%), el tramadol solo (22,82%) y el fentanilo (22.82%)
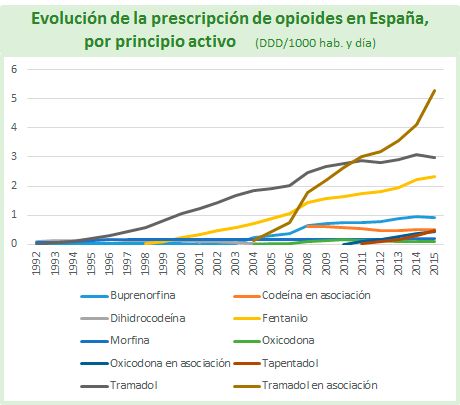
El aumento del uso médico de estos fármacos ha mejorado claramente el tratamiento de muchos pacientes con dolor crónico. Pero este incremento de la prescripción se ha acompañado de un marcado aumento de los problemas relacionados con su uso a largo plazo.
ANALGÉSICOS OPIOIDES.
2 - Formulaciones disponibles:
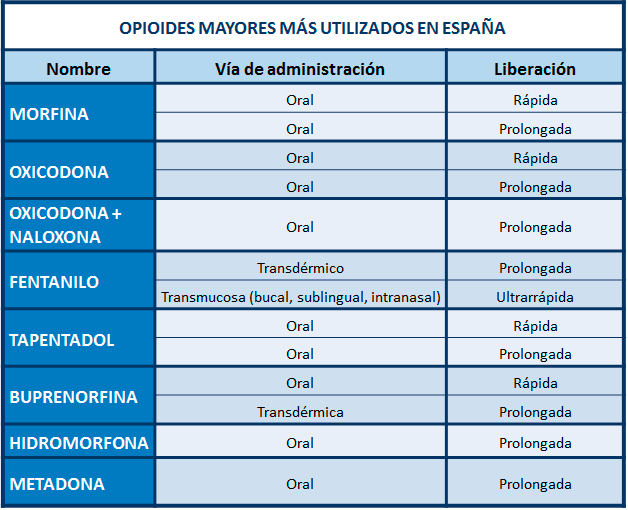
Vías de administración, dosis recomendadas y nombres comerciales.
TRAMADOL
ORAL LI
Adolonta, Cepaqridin, Tioner
ORAL LP
Adolonta retard, Dolpar, Gelotradol, Tioner retard,
Tradonal, Zytram
INYECTABLE
Adolonta
- Oral LI: inicial, 50-100 mg; mantenimiento, 50-100 mg/6-8 h.
- Oral retard administradas cada 12 h: 50-200 mg/12 h.
- Oral retard administradas cada 24 h: inicial, 100-200 mg/24 h; si no se alivia el dolor,
elevar dosis en incrementos de 100 mg hasta 300 mg o hasta un máx. 400 mg/día.
- Oral retard BID: 75 mg/12 h.
- Parenteral: Inicial, 100 mg; en la 1ªh, 50-100 mg (dolor moderado) o bien 50 mg cada
10-20 min (dolor severo) sin sobrepasar 250 mg en total; mantenimiento, 50-100
mg/6-8 h.
Para todas las vías, máx. 400 mg/día.
TRAMADOL + PARACETAMOL
ORAL
Diliban, Paxiflas, Pazital, Tracimol, Traparac, Zaldiar
Oral: inicial, 75/650 mg; pueden tomarse dosis adicionales c/6 h hasta máx. 300/2.600 mg al día.
TRAMADOL + DESKETOPROFENO
ORAL
Enanplus
Oral: La dosis recomendada es de un comprimido. Pueden tomarse dosis
adicionales cuando se requieran, con un intervalo mínimo de dosificación de 8
horas. La dosis diaria total recomendada no debe sobrepasar los tres comprimidos
al día (máx. 225/75 mg/día).
MORFINA
ORAL Li
Dolq, Oramorph, Sevredol
ORAL LP
MST Coninus, Zomorph
PARENTERAL
--
Oral:
- Formas de liberación normal de sulfato de morfina (sol. oral, comprimidos): inicial,
10-20 mg/4-6.
- Comp. liberación retardada cada 12 h, de sulfato de morfina: inicial, 30 mg/12h.
Sol. inyectable de morfina hidrocloruro al 1% o 2%:
- Vía SC o IM: 5-20 mg/4 h; máx. 15 mg/24 h.
- Iny. IV lenta: 2,5-15 mg en 4-5 min; en IAM se pueden administrar dosis en aumento
(1-3 mg) hasta cada 5 min. Máx. 15 mg/24 h.
- Perfus. IV continua: inicial 0,8-10 mg/h; mantenimiento, 0,8-80 mg/h; hasta 440
mg/h en exacerbaciones.
- Epidural lumbar: 5 mg; si es preciso, dosis adicionales de 1-2 mg al cabo de 1 h; máx.
10 mg/24 h.
- Intratecal lumbar: 0,2-1 mg/24 h.
OXICODONA
ORAL LI
Oxynorm
ORAL LP
Oxycontin, Targin
PARENTERAL
Oxynorm
Oral (comprimidos, solución oral):
- Forma retardada: inicial: 5-10 mg/12 h
- Liberación inmediata: inicial: 5 mg/4-6 h.
Parenteral:
- IV (en bolus): Administrar una dosis de 1-10 mg lentamente durante 1-2 min. No se
debe administrar con una frecuencia > de 4 h.
- IV (perfusión): Dosis inicial: 2mg/h.
- IV (analgesia controlada por el paciente PCA): La dosis en bolus de 0,03 mg/kg se
debe administrar en un tiempo mínimo de 5 min.
- SC (bolus): Utilizar en una concentración de 10 mg/ml. Dosis inicial; 5 mg,
repartiéndose en caso necesario a intervalos de 4 h.
- SC (perfusión): Dosis inicial: 7,5 mg/día.
OXICODONA + NALOXONA
ORAL LP
--
Oral.
- Analgesia: Inicial, 10/5 mg/12 h. Máx. 160/80 mg/día.
- Síndrome de piernas inquietas . 5/2,5 mg/12 h
HIDROMORFONA
ORAL LP
Jurnista, Palladone continus.
Oral (comp. de liberación prolongada cada 24 h): inicial, 4-8 mg/24 h; no debería
exceder 8 mg cada 24 h.
BRUPENORFINA
TRANSDÉRMICO
Feliben, Norspan, Transtec
SUBLINGUAL
Bunorfin, Buprex
PARENTERAL
Buprex
Parches transdérmicos: Dolor moderado-severo oncológico y dolor severo que
no responda a analgésicos no opioides. Inicial: pacientes sin tto. analgésico o
tratados con analgésico no opioide, parche de 35 mcg/h; pacientes con tto.
previo opioide, tener en cuenta naturaleza, vía y dosis diaria de la
medicación previa y ajustar individualmente. Mantenimiento: reemplazar
parche cada 96 h máx. y, si es preciso, cambiar a concentración mayor hasta
eficacia analgésica; no aplicar más de 2 parches a la vez; si se requiere
analgésico adicional, tomar además 0,2-0,4 mg buprenorfina/24 h
sublingual. Al retirar tto. no administrar otro opioide en 24 h.
Sublingual: Dolor moderado o intenso de cualquier etiología. Inicial, 0,2
mg/8 h; mantenimiento: 0,2-0,4 mg/6-8 h.
Parenteral: Dolor moderado o intenso de cualquier etiologia. 0,3-0,6 mg/6-8
h.
FENTANILO
TRANSDÉRMICO
Durfenta, Durogesic matrix, Fendivia, Matrifen
BUCAL
− Sublingual Abstral, Avaric
− Comp. bucal Effentora
− Comp. para chupar Actiq
− Película Breakyl
NASAL
Instanyl, Pecfent
PARENTERAL
Fentanest
Transdérmico (parches): Iniciar con dosis bajas (12-25 mcg/h). Pacientes en tto. con
opioides estable y bien tolerado (ratio 100:1): si la dosis de morfina oral (mg/día) es <
60, administrar 12 mcg/h de fentanilo; entre 60-89, administrar 25 mcg/h de
fentanilo; por cada 60 mg adicionales de morfina oral aumentar en 25 mcg/h la dosis
de fentanilo. Mantenimiento: ajustar cada 3 días en incrementos de 12 ó 25 mcg/h; se
puede usar más de un parche para dosis > 100 mcg/h. Máx. 300 mcg/h. Cambiar el
parche cada 72 h.
Vía bucal: Dolor irruptivo en tto. de mantenimiento con opioides para dolor crónico
oncológico. Iniciar tto. solo si el paciente tolera los opiáceos (tto. con 60 mg/día de
morfina oral, 25 mcg/h de fentanilo transdérmico, 30 mg/día de oxicodona, 8 mg/día
de hidromorfona oral o una dosis equianalgésica de otro opioide durante una sem. o
más). No deben utilizarse más de 2 unidades para tratar un solo episodio de dolor.
− Comp. para chupar: iniciar con 200 mcg (1 compr.) aumento de la dosis según sea necesario dentro del rango de concentraciones de dosificación disponibles, control del paciente hasta conseguir a una dosis que ofrezca la analgesia adecuada con unos efectos secundarios aceptables utilizando una sola unidad de dosis por episodio de dolor irruptivo (dosis eficaz). Ajuste de dosis: si a los 15 min de terminar de chupar el comp. no se obtiene una analgesia adecuada, tomar otro comp. de la misma dosis.
− Comp. sublingual: Iniciar con 100 mcg, incrementar hasta alcanzar la dosis eficaz con un solo comp. Ajuste de dosis: si en 15-30 min no se alcanza la analgesia adecuada, administrar otra unidad de la misma concentración. No se ha evaluado la eficacia y la seguridad para dosis de más de 800 mcg.
− Comp. bucales: dosis inicial 100 mcg, que se incrementará según sea necesario dentro del rango de concentraciones de dosificación disponibles hasta alcanzar dosis eficaz. Ajuste de dosis: si en los 30 min siguientes a la administración no se consigue la analgesia adecuada administrar una 2ª unidad de la misma concentración. No se evaluaron dosis de más de 800 mcg.
− Película bucal: inicial: 200 mcg, incrementando la titulación según sea necesario usando la gama de dosis disponible hasta alcanzar una dosis que proporcione la analgesia adecuada, con reacciones adversas aceptables, tras una única dosis por episodio de dolor irruptivo. Las dosis deben estar separadas al menos por 4 h. No se deberá usar ninguna medicación de rescate con opioides cuando se hayan observado reacciones adversas inaceptables con este medicamento o signos de toxicidad con los opioides.
• Vía nasal (Sol. para pulv.): dolor irruptivo en tto. de mantenimiento con opiáceos para
dolor crónico oncológico. Inicial: comenzar con 50 mcg en una fosa nasal, ajustando a dosis superiores según necesidad dentro del rango de concentraciones disponibles
(50, 100, 200 y 400 mcg). Si no hay analgesia adecuada, se puede administrar de
nuevo la misma dosis transcurridos un mín. de 10 min. No utilizar más de 2 unidades
para tratar un solo episodio de dolor. Durante la titulación y terapia de
mantenimiento, el paciente deberá esperar al menos 4 h antes de tratar otro episodio de dolor irruptivo. Máx. 4 unidades/día.
• Parenteral:
− Premedicación, IM: 0,05-0,10 mg. Inducción, IV: 0,05-0,10 mg inicialmente; repetir
cada 2-3 min hasta conseguir efecto deseado. Mantenimiento, IV o IM: 0,025-0,05
mg según tensión arterial durante la intervención.
− Postoperatorio, IM: 0,05-0,10
TAPENTADOL
ORAL
Liberación inmediata
Liberación prolongada
Vía oral:
Palexia, Yantil
Palexia, Yantil
− Formas de liberación inmediata: inicio: dosis únicas de 50 mg cada 4 a 6
h. Aumentar individualmente hasta analgesia adecuada con tolerabilidad
aceptable y bajo estrecha supervisión. Alcanzada la dosis estable y se prevea un tto. prolongado considerar el cambio a formas de liberación
prolongada. No sobrepasar los 700 mg el primer día ni dosis de mantenimiento mayores a 600 mg.
− Formas de liberación prolongada: Administrar 2 veces/día aproximadamente cada 12 horas. Inicio: dosis únicas de 50 mg
administradas dos veces al día (sin tto. previo con analgésicos opioide), en aquellos que están tomando analgésicos opioides pueden requerir dosis
mayores. Ajustar individualmente hasta analgesia adecuada con una tolerabilidad aceptable bajo estrecha supervisión.
Pauta de ajuste recomendada: incrementos de 50 dos veces al día cada 3 días.
ANALGÉSICOS OPIOIDES.
3 - Ajuste de dosis (titulación)
• El ajuste de dosis se hará siempre de forma individualizada, lenta y progresiva hasta conseguir la dosis mínima eficaz.
• Se recomienda iniciar la titulación con dosis bajas de un opioide de liberación rápida (LR), que tiene menor riesgo de sobredosis.
• Al inicio del tratamiento hay que dejar siempre una ventana terapéutica para los posibles ajustes de dosis y el uso de medicación de rescate si fuese necesario.
DOSIS INICIAL
• Dosis de inicio:
Morfina LR: 2.5 – 5 mg cada 4 horas ó Hidromorfona LR: 0.5 – 1 mg cada 4 horas.
• Dosis de rescate:
Morfina LR: 1.25 – 2.5 mg cada hora a demanda ó Hidromorfona LR: 0.25 – 0.5 mg cada hora a demanda
A LAS 24 HORAS
• Reevaluación de la eficacia analgésica (se necesitan 5 vidas medias para alcanzar estabilidad: 5 x 4 h = 20 h)
• Cálculo de la dosis diaria total (DDT), que se obtiene sumando todas las dosis (pautadas y de rescate) utilizadas en las últimas 24 horas.
• Se administrará la DDT/6 cada 4 horas y un 10% de la DDT cada hora a demanda como dosis de rescate.
• Los ajustes de dosis se realizarán cada 24 horas, no antes.
• Si se consigue un alivio total del dolor pero aparecen efectos adversos, habrá que disminuir la dosis, para tratar de mantener un control del dolor adecuado con disminución de los efectos adversos.
UNA VEZ CONSEGUIDA LA DOSIS ESTABLE
• Cuando se logra un buen control del dolor con una dosis estable de un opioide de liberación rápida, se recomienda pasar a una formulación de liberación prolongada (LP) para mejorar el cumplimiento del tratamiento. Además, estas formulaciones presentan menor potencial adictivo.

ANALGÉSICOS OPIOIDES.
4 - Rotación de opioides
• Consiste en la sustitución de un opioide por otro.
• Es una estrategia útil para conseguir un equilibrio adecuado entre la analgesia y la toxicidad.
INDICACIONES
• Mala respuesta a un opioide determinado, en términos de analgesia y/o funcionalidad.
• Dosis muy elevadas del opioide.
• Efectos adversos importantes.

• La rotación de un opioide a otro debe realizarse de forma lenta y escalonada, durante al menos un periodo de 7 – 10 días.
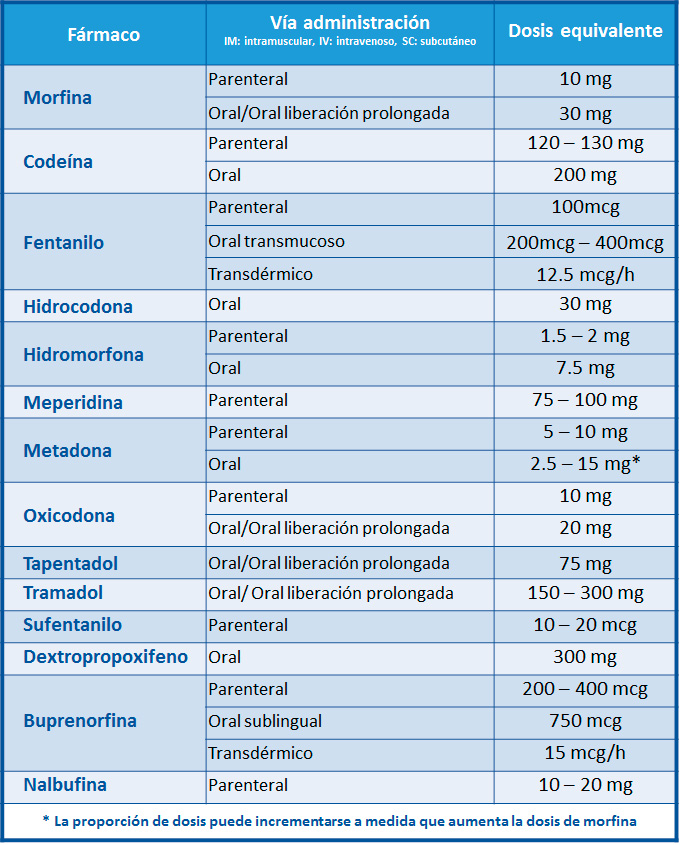
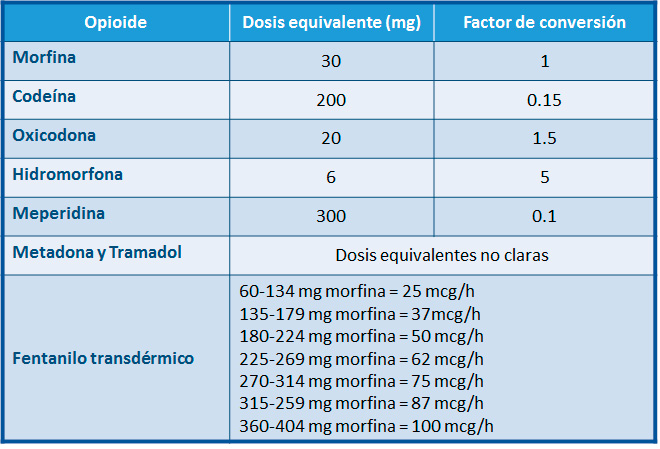
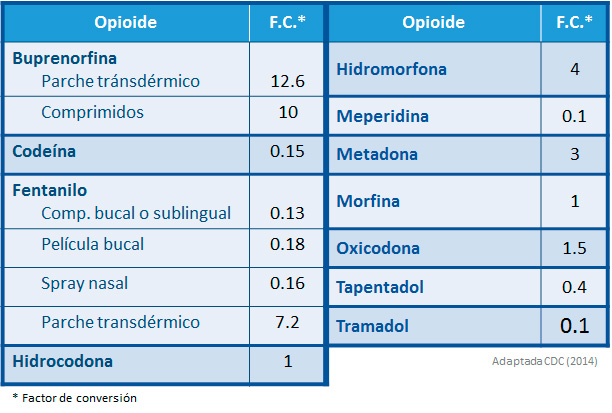
• El cálculo de dosis del nuevo opioide se debe realizar mediante las tablas equianalgésicas aproximadas.
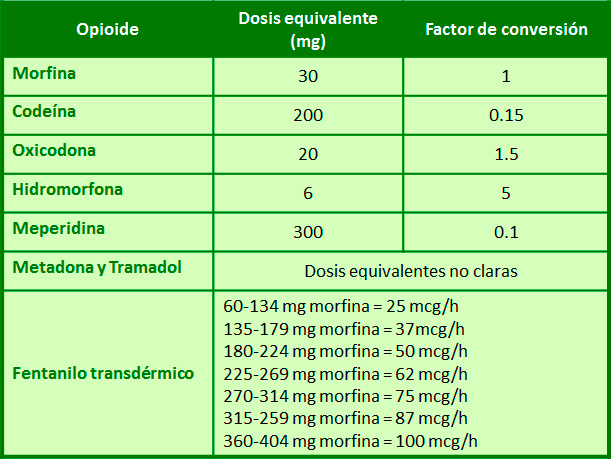
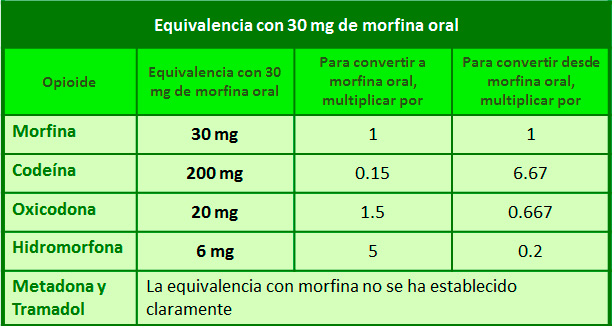
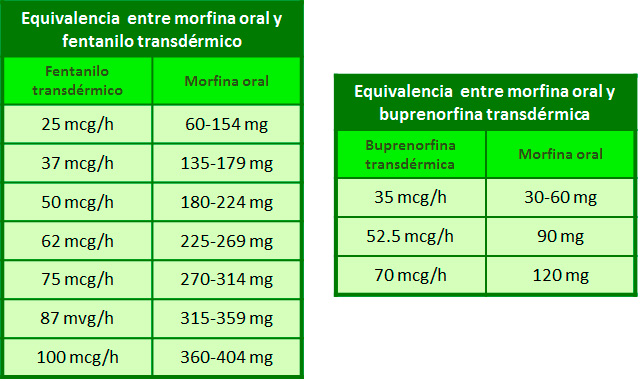
• Dependiendo de la tolerancia cruzada incompleta entre los distintos opioides y de las características clínicas de cada paciente, se recomienda reducir la dosis del nuevo opioide según los criterios de la siguiente tabla:

ANALGÉSICOS OPIOIDES.
5 - Tabla de dosis equivalentes aproximadas de opioides
ANALGÉSICOS OPIOIDES.
6 - Cómo y cuándo suspenderlos
INDICACIONES:
• Cuando el paciente lo solicite.
• No existe una mejoría clínicamente significativa (30% o más) en el dolor y/o en la funcionalidad.
• Se utilizan dosis equivalentes de morfina (DEM) de 50 mg o más sin un beneficio claro.
• Se estén utilizando de forma concomitante benzodiacepinas o alcohol.
• Signos de trastorno por uso de sustancias.
• Sospecha fundada o certeza de problemas relacionados con el uso de opioides o dificultad para controlar el uso (uso indebido, abuso o adicción).
• Signos de alerta temprana de riesgo de sobredosis (confusión, sedación, habla lenta y confusa).
• Sobredosis u otros efectos adversos graves e intolerables.
RECOMENDACIONES:
• Retirada lenta y progresiva, ajustando la velocidad y la duración de la misma a la respuesta del paciente, para minimizar los síntomas de abstinencia.
• Maximizar el tratamiento del dolor con tratamientos no opioides y terapias no farmacológicas.
• Disminuir aproximadamente un 10% de la dosis de partida cada semana, o un 25% cada 2-3 semanas.
• Cuando se alcanza un tercio de la dosis inicial, la reducción será más lenta (p. ej., 5 mg cada 2-4 semanas).

Un adecuado apoyo psicosocial es fundamental durante el proceso de retirada.
Valorar, si es necesaria, la derivación al servicio de Salud Mental.

ANALGÉSICOS OPIOIDES.
7 - Recomendaciones generales:

Las autoridades sanitarias, los profesionales de la salud y los propios pacientes desempeñan un papel fundamental en la prevención del uso indebido y del abuso de los medicamentos en general y de los analgésicos opioides en particular.

A continuación nos vamos a centrar en el profesional sanitario como agente de prevención, ofreciendo una serie de recomendaciones que le permitan realizar un uso racional y seguro de los analgésicos opioides en el tratamiento del dolor crónico.
1
En el tratamiento del dolor crónico se debe buscar maximizar la eficacia y minimizar el daño.
2
Antes de iniciar un tratamiento con opioides, se debe ofrecer al paciente y sus familiares una información exhaustiva sobre su utilización y sus efectos secundarios.
3
También se debe informar sobre el riesgo de abuso y adicción que presentan estos fármacos, y hay que darles pautas claras para realizar un buen uso de los mismos.
4
Los opioides potentes no deben utilizarse de forma aislada, sino dentro de un programa individualizado, integral y multidisciplinar desde el principio del tratamiento.
5
Los opioides no son fármacos de primera línea en el tratamiento del dolor crónico no oncológico. Su uso en este tipo de dolor sigue siendo controvertido.
6
En el dolor crónico se recomienda seguir la escalera analgésica de la OMS, incluyendo desde el inicio opciones no farmacológicas y fármacos no opioides.
7
Los opioides solo deben utilizarse en dolor moderado/severo que no haya respondido a otros tratamientos. No existen evidencias de su efectividad a largo plazo (más de 1 año).
8
Es conveniente pactar con el paciente unos plazos del tratamiento con opioides. Su uso a largo plazo se asocia con patrones de uso problemático e importante deterioro funcional.
9
Además de aliviar el dolor, el objetivo fundamental del tratamiento será mantener la funcionalidad física y mental del paciente y mejorar su calidad de vida.
10
Cuanto más crónico y complejo sea el dolor y más joven sea el paciente, menos indicados están los opioides en el tratamiento.
11
La morfina oral sigue siendo el opioide potente de referencia; es el más coste-efectivo y el de mayor experiencia de uso. No existe evidencia de que los nuevos opioides sean más eficaces o más seguros.
12
El fentanilo transdérmico debe reservarse para casos en los que la vía oral esté contraindicada o no pueda utilizarse.
13
El tapentadol muestra eficacia en el dolor crónico con componente neuropático y parece ofrecer un perfil de efectos secundarios más favorable.
14
Se recomienda evitar la prescripción de buprenorfina con otros opioides. Al ser un agonista parcial, puede precipitar un síndrome de abstinencia.
15
La metadona, como analgésico, solo debe ser utilizada por profesionales familiarizados con su manejo, por su farmacocinética y farmacodinámica complejas.
16
El ajuste de la dosis debe ser individualizado y progresivo, hasta alcanzar la dosis mínima eficaz (dosis media: 57 mg DEM para dolor nociceptivo y 92 mg DEM para dolor neuropático.
17
A mayor dosis, mayor riesgo. Por encima de 100 mg DEM el riesgo de muerte se multiplica por dos.
18
Se deben realizar revisiones periódicas y continuas en las que se evaluará la eficacia analgésica de los opioides y su toxicidad.
19
La existencia de dolor irruptivo en pacientes con dolor crónico no oncológico (DCNO) es controvertida. Solo existen evidencias científicas de este tipo de dolor en pacientes oncológicos.
20
Los opioides potentes de liberación ultrarrápida (fentanilo transmucoso) solo están indicados en el tratamiento del dolor irruptivo oncológico, cuando ya existe un tratamiento con un opioide de base.
21
El uso de fentanilo transmucoso en el DCNO y en dolor oncológico no terminal debería ser muy limitado, por riesgo elevado de tolerancia, escalada de dosis y abuso o adicción. Nunca pautarlos a demanda.
22
Es imprescindible que el paciente firme un consentimiento informado para el uso de opioides potentes de acción ultrarrápida fuera de las indicaciones de su ficha técnica si se decide pautarlos en DCNO.
23
Se debe evitar la prescripción conjunta de opioides y benzodiacepinas, siempre que sea posible, sobre todo en ancianos.
24
No se recomienda la combinación de dos o más fármacos opioides. Si no se obtiene respuesta con un opioide determinado, lo más aconsejable es una rotación a otro opioide de distinto grupo
25
Se debe buscar una adecuada conciliación de los tratamientos con opioides en las transiciones asistenciales, para asegurar la continuidad y supervisión del tratamiento.
26
Ningún paciente es inmune a la adicción. Lo más prudente es asumir que todos los pacientes están en riesgo de desarrollar adicción.
27
El tratamiento asistido con medicación (tratamiento sustitutivo con metadona o con buprenorfina-naloxona) es la opción terapéutica más favorable para los pacientes con adicción a opioides de prescripción.
28
Los tratamientos con sustitutivos (TSO) se realizarán siempre en servicios especializados en adicciones.
29
La buprenorfina-naloxona, por su mayor perfil de seguridad, puede considerarse el tratamiento sustitutivo de elección en los pacientes con adicción a opioides de prescripción.
30
Los TSO no son una sustitución de una adicción por otra. Son medicamentos controlados, dentro de un programa integral que permite al paciente un mejor manejo de su enfermedad y una mayor calidad de vida.